診療科・部門紹介
DEPARTMENT

診療科・部門紹介
DEPARTMENT

脳神経外科とは、脳・脊髄・末梢神経系およびその付属器官(血管・骨・筋肉など)を含めた神経系全般の疾患の中で、主に外科的治療の対象となりうる疾患について診断・治療を行う診療科です。日本の脳神経外科は、外科治療に特化した欧米の脳神経外科とは異なり、脳卒中や脳腫瘍・頭部外傷から脊椎・脊髄疾患・小児神経疾患や機能的脳疾患などを対象に診断・検査から手術・放射線治療・血管内治療・薬物治療・理学療法などの治療・予防まで非常に広い分野を担当しています。
※当科は、日本脳神経外科学会データベース研究事業(Japan Neurosurgical Database : JND)に参加しています。
血栓溶解療法(t-PA 静注療法)、機械的血栓回収療法、減圧開頭術、血管吻合術、頸動脈内膜剥離術、頸動脈ステント留置術、開頭血腫除去術、定位脳内血腫除去術、動脈瘤頸部クリッピング術、動脈瘤コイル塞栓術、水頭症手術、経皮的血管形成術
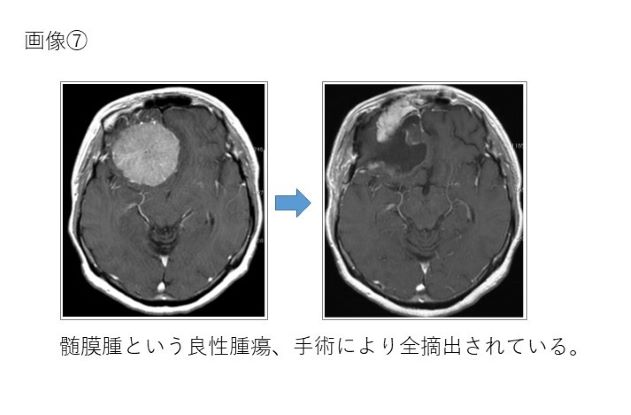
開頭腫瘍摘出術、生検術、放射線療法、化学療法
頸椎前方固定術、椎弓拡大形成術、腫瘍摘出術
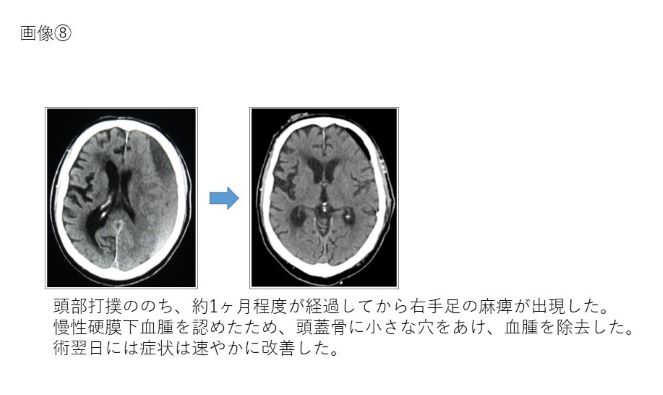
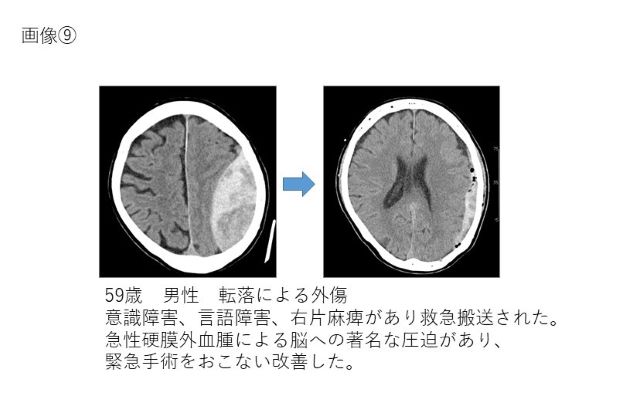
骨折修復術、開頭血腫除去術、減圧開頭術、頭蓋形成術、慢性硬膜下血腫手術、脊椎手術
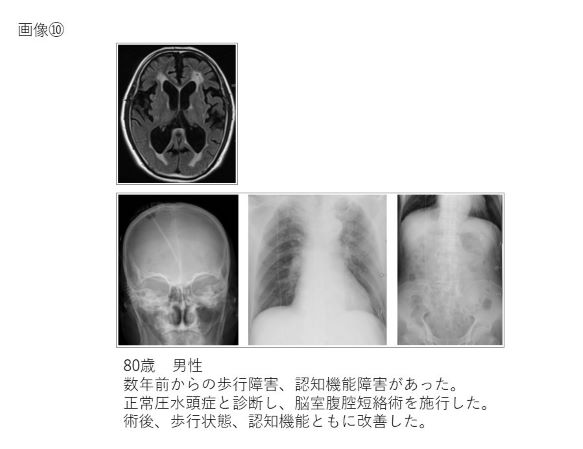
正常圧水頭症シャント手術、慢性硬膜下血腫手術
薬物療法、顔面痙攣・三叉神経痛微小血管減圧術
水頭症手術、脳膿瘍手術
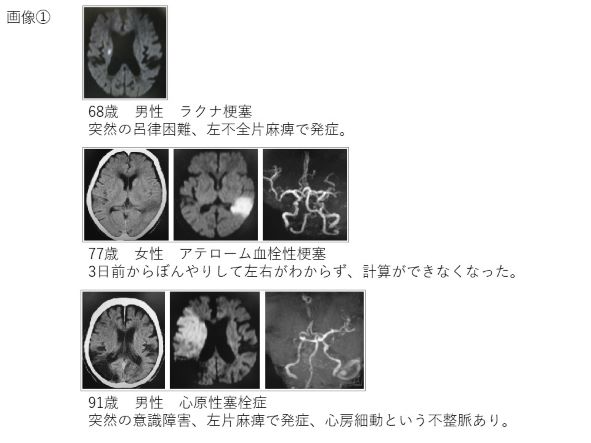
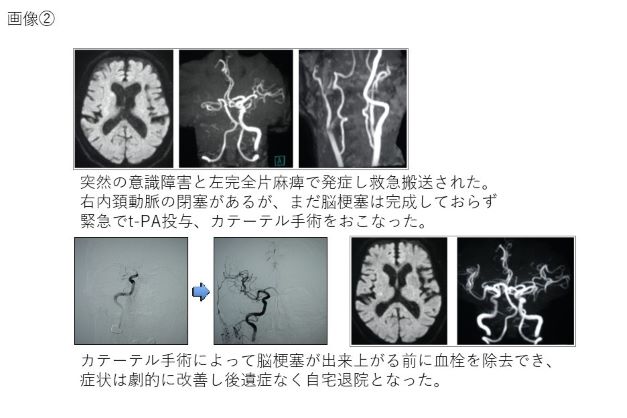
▶経静脈的線溶療法・機械的血栓回収療法
脳梗塞の超急性期治療として、発症から4.5時間以内を目安として、治療の適応があればt-PAとよばれる血栓を強力に溶解する薬剤を投与する場合があります。ただ、この治療だけではうまく血流を再開させることができない場合があり、近年ではt-PA投与に加えて、カテーテルを用いた血管内手術で、血管の中につまった血栓を機械的に回収する治療も行うことが増えています。脳の血管がつまると、どんどん脳梗塞が進んでしまうため、これらの治療はできるだけ早く行う必要があります。
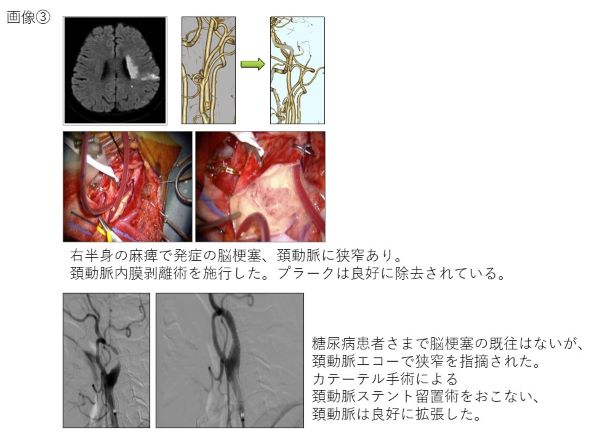
▶頚動脈内膜剥離術や頚動脈ステント留置術
脳の重さは体重の約2%に過ぎないですが、脳に供給される血液量は心臓から拍出される血液の約20%にものぼります。つまり、脳が正常に働くためには非常に多くの血液が必要ということが言えます。心臓から脳に血液を供給する血管は左右の頚動脈および椎骨動脈で合計4本あります。特に、頚動脈によって脳への血液供給の多くがまかなわれています。頚動脈はあごの下で2本に分かれ、1本は内頚動脈として脳へ、1本は外頚動脈として頭部の皮膚などを栄養します。頚動脈狭窄症とは、この2つに分かれる動脈の分岐部に、高血圧・高脂血症・糖尿病などによりおこった動脈硬化のためにプラークとよばれる物が付着し、狭くなり(狭窄)その部分での血流が乱れたり、場合によっては脳への血液の流れがとどこおっている状態です。この狭窄が高度になるにつれて脳梗塞を起こす可能性が高くなります。高度の狭窄のために脳への血流が低下したり、狭窄部分の不安定な血流によって作られた小さな血の塊(血栓)やプラークの破片が脳の血管に詰まったりすると脳梗塞が生じます。
頚動脈の狭窄は徐々に進行するものなので軽度の狭窄であればほとんど症状はありません。この状態を無症候性といいます。しかし狭窄が進行し様々な症状が引き起こされる場合があります。この状態になると症候性とよびます。内頚動脈狭窄が原因となる脳梗塞の症状としては、麻痺・失語・痺れ・言葉のもつれ・視野障害などが挙げられます。また、一過性に目が見えなくなる発作(一過性黒内障)を起こすことがあります。
通常、頸動脈狭窄症では抗血小板薬などの内服加療が優先されますが、中等度以上の内頸動脈狭窄症で、脳梗塞や一過性脳虚血発作の既往のある症候性の方、また無症候性でも高度な狭窄が認められる方には内科的治療に加えて外科的治療の追加を検討します。外科的治療には頚動脈内膜剥離術(CEA)あるいは、頚動脈ステント留置術(CAS)があります。これらを追加して行なうことで脳梗塞の再発予防効果が高まることがわかっています。脳卒中の年間の発生率は症候性狭窄の方で13%程度、無症候性狭窄の方で2%程度ですが、外科的治療を加えるとこの危険性を半分から1/3に減らすことができます。
頚動脈内膜剥離術(CEA)では頚動脈を直接切開して、血管の中のプラークを摘出します。頚動脈ステント留置術(CAS)では主に足のつけねからカテーテルを挿入し、狭くなった血管にバルーンと呼ばれる風船のついたカテーテルを誘導し、血管を拡げた後、ステントを誘導して留置します。
これらの外科的治療のどちらを選択するかは、狭窄の状態、患者さまの全身状態などを総合的に判断し選択することとなります。
▶バイパス術
脳の血管は糖尿病や高血圧、高脂血症などによって動脈硬化が進行し、細くなることがあります。これを動脈の狭窄と呼びますが、狭窄が進行すると脳への血流供給が低下し、必要な酸素の供給も低下することになります。脳は正常な状態では、血液中の酸素のおよそ30-40%を利用していますが、このような酸素不足の状況が長く続くと、必要な酸素を補うために無理矢理多くの酸素を取り込もうとして、50%以上の酸素を取り込むようになります。これにより、なんとか必要な酸素の量をまかなっています。しかし、このような状態では脳に余力がなくなってしまい、脳梗塞を起こしやすくなり危険な状態となっている場合があります。このような場合に、抗血小板薬内服などの内科的治療に加えて、頭の皮膚や筋肉を養っている血管を脳表の血管につないで不足した血流を補うことで2年間で15-20%と言われる脳梗塞の発生率を1/3程度にまで改善することができると言われています。

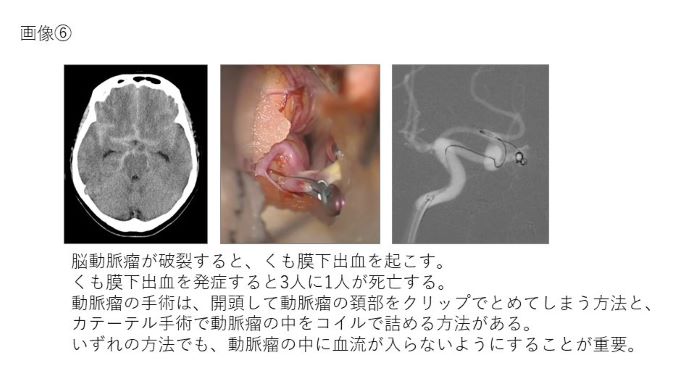
▶脳動脈瘤・くも膜下出血
クモ膜下出血は脳卒中のひとつであり、突然激しい頭痛と吐き気がして、ひどい場合には意識不明になったり、麻痺などの症状が起こります。また、死亡することもあります。このクモ膜下出血の原因として多いのは、脳動脈瘤の破裂です。
脳動脈瘤とは脳の動脈の分岐部にできたコブのことです。動脈瘤がなぜできるのかは完全には解明されていませんが、一般に動脈の分岐部の血管の壁にもともと弱い部分があり、そこに血流が長年にわたって当たったり、加齢による動脈硬化や高血圧などの要因が加わって発生すると考えられています。この動脈瘤は脳ドックや頭痛の原因を調べる時に施行されたMRIで偶然発見されることも多いです。動脈瘤の壁は通常の血管にくらべ弱く破れやすく、破裂するとクモ膜下出血となります。まだ破れていない動脈瘤を未破裂脳動脈瘤といいます。動脈瘤自体の破裂率は合計で年間約0.7%程度ですが、大きな動脈瘤は破裂率が高いため、脳卒中治療ガイドラインに沿って、破裂予防のための手術をおこなうこともあります。
動脈瘤が破裂してクモ膜下出血になってしまった場合、約30-40%の人が治療を受ける前に死亡してしまうと言われています。また、治療を受けることができて社会復帰できる(元の仕事に戻れる・通常の社会生活が送れる)ようになる方は約20-30%であり、残りの約30-40%の方には様々な後遺症が残ってしまいます。後遺症は、軽いものであれば手足のしびれや軽い麻痺などですが、重症であれば植物状態となってしまいます。
クモ膜下出血では、動脈瘤の壁の薄くなった部分が破れて出血しています。多くの場合、病院についた時には一時的に出血が止まっていますが、もろい「かさぶた」によって止まっているだけなので、再度破裂してしまう可能性が高いです。すぐに血圧を下げる治療などを開始しなければ発症24時間以内に再破裂する危険性が高いと言われています。発症して24時間が経過しても適切に治療を行わなければ約20%の人で2週間以内に破裂すると言われています。再破裂がおこると,約半数の人が亡くなってしまいます。また適切に再出血に対する治療をしなければ、あとで述べる脳血管攣縮に対する十分な治療ができなくなる可能性があります。
破裂予防または再出血を防止する手術として現在では2つの治療法があります。それは、開頭手術によるクリッピング術と血管内手術によるコイル塞栓術です。開頭術と血管内手術のどちらをおこなうかは、動脈瘤の大きさ・形状・部位・全身状態などを総合的に考えて選択します。
▶開頭クリッピング術
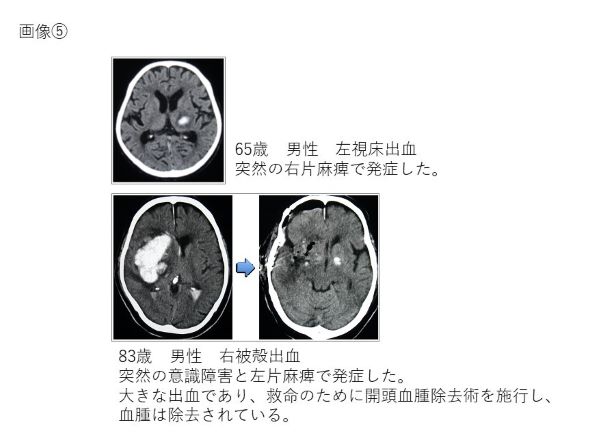
再出血を防ぐためには、動脈瘤の内の血流を遮断する必要があります。手術は、全身麻酔でおこないます。まず皮膚を切開し頭蓋骨を外します。骨と脳の間には硬膜という硬い膜があるので、これを切開し脳を露出します。顕微鏡を使って動脈瘤まで到達した後に、動脈瘤の頚部をチタンでできたクリップでつまんで動脈瘤に流れ込む血流を遮断します。
クリッピング術の際、正常な動脈が近くにある場合などでは、動脈瘤の“くび”の部分に十分にクリップをかけられないことがあります。このような場合には動脈瘤の部分的なクリッピングや、動脈瘤壁の補強術(動脈瘤コーティング術)しかできない場合があります。また、これらの方法では再出血の可能性がとても高いと判断された場合は、正常な血管を犠牲にせざるを得ない場合もあります。また、術中に動脈瘤に到達する前に再破裂が起こり、出血のコントロールができなくなってしまった場合、急速の脳が腫れてしまい手術ができなくなってしまうことがあります。
▶血管内コイル塞栓術
この方法は足の付け根の動脈からカテーテルと呼ばれる細い管を挿入し、これを頭の動脈瘤まで挿入し、動脈瘤の内部をプラチナ等でできたコイルで詰めてしまう方法です。この方法は、開頭クリッピング術より痛みや出血などの侵襲性が低いという利点がありますが、再発率が高いことや動脈瘤の部位や形状によってはおこなえない場合もあります。
▶脳卒中におけるリハビリテーションの役割
脳卒中によって障害された脳はもとにはもどらないことも多いです。症状を少しでもよくするために、必要に応じて早期よりリハビリテーションを施行します。長期のリハビリテーションが必要と判断される場合、リハビリテーション専門の病院に転院していただくことがあります。
▶脳卒中慢性期となったあとの治療
脳卒中は入院して治療をしていても状態が悪化する可能性がある病気です。この時期を急性期とよび、強めの治療を行ないます。さらにリハビリテーションをおこない、最終的には自宅復帰、社会復帰を目指します。しかし脳卒中は長年にわたる生活習慣によって痛んだ血管に原因があることも多いため、再発する可能性がある病気です。したがって、再発の可能性を少しでも下げるため、薬を内服し、生活習慣を整える必要があります。
高齢である方、高血圧・糖尿病・コレステロールが高い方・喫煙者・心筋梗塞になったことがある方などは再発率が高いため注意が必要です。これらの治療を地域の先生方と連携しつつ、減塩を心がけたバランスのよい食事、適度な運動を心がけることが大切です。
| 2021年 | 2022年 | 2023年 | |
|---|---|---|---|
| 脳神経外科的手術の総数 | 135 | 159 | 193 |
| 脳腫瘍:(1)摘出術 | 10 | 12 | 12 |
| 脳腫瘍:その他 | - | - | 3 |
| 脳血管障害:(1)破裂動脈瘤 | 3 | 4 | 2 |
| 脳血管障害:(2)未破裂動脈瘤 | 3 | 7 | 1 |
| 脳血管障害:(3)脳動静脈奇形 | - | - | - |
| 脳血管障害:(4)頸動脈内膜剥離術 | 7 | 9 | 9 |
| 脳血管障害:(5)バイパス手術 | 1 | - | - |
| 脳血管障害:(6)高血圧性脳内出血(開頭血腫除去術) | 7 | 4 | 8 |
| 脳血管障害:その他 | 4 | - | 3 |
| 外傷:(1)急性硬膜外血腫 | - | - | 1 |
| 外傷:(2)急性硬膜下血腫 | 3 | 4 | 5 |
| 外傷:(3)減圧開頭術 | - | - | 1 |
| 外傷:(4)慢性硬膜下血腫 | 38 | 39 | 39 |
| 外傷:その他 | - | 7 | - |
| 奇形:頭蓋・脳 | - | - | 1 |
| 水頭症:(1)脳室シャント術 | 31 | 26 | 30 |
| 水頭症:その他 | - | 10 | 14 |
| 脊椎・脊髄:(3)変性疾患(変形性脊椎症)※は(椎間板ヘルニア) | 2 | ※1 | 1 |
| 機能的手術:(3)脳神経減圧術 | - | 2 | 1 |
| 血管内手術:(1)総数 | 21 | 28 | 46 |
| 血管内手術:(2)動脈瘤塞栓術(破裂動脈瘤) | 5 | 6 | 7 |
| 血管内手術:(2)動脈瘤塞栓術(未破裂動脈瘤) | 1 | 2 | - |
| 血管内手術:(3)動静脈奇形(脳) | - | - | - |
| 血管内手術:(4)閉塞性脳血管障害(ステントなし) | 6 | 12 | 23 |
| 血管内手術:(4)閉塞性脳血管障害(ステントあり) | 8 | 7 | 12 |
| 血管内手術:その他 | 1 | 1 | 4 |
| その他:上記の分類すべてに当てはまらない | 5 | 6 | 16 |
| 2021年 | 2022年 | 2023年 | |
|---|---|---|---|
| 虚血性脳血管障害 | 208 | 199 | 208 |
| 出血性脳血管障害 | 76 | 56 | 67 |
| その他の脳血管障害 | 28 | 34 | 33 |
| 頭部外傷 | 82 | 96 | 84 |
| 脳腫瘍 | 17 | 21 | 23 |
| 感染症 | 5 | 14 | 8 |
| 水頭症 | 30 | 28 | 27 |
| 脊椎外傷 | 1 | 1 | - |
| 変形性脊椎症 | 2 | - | 1 |
| てんかん | 26 | 26 | 21 |
| 機能障害・変性 | 2 | 5 | 5 |
| その他 | 8 | - | 5 |
| 全入院総数 | 485 | 470 | 482 |
| 月 | 火 | 水 | 木 | 金 | 土 | ||
|---|---|---|---|---|---|---|---|
| 朝診 | 1診 | 小林 | 仲嶺 | 交代制※初診の方は受付11:30迄 | 交代制 | 井上 | 交代制※初診の方は受付11:00迄 |
| 2診 | 幸地 | 鶴田 | - | 幸地 | 永田 | - | |
2025.7.1.現在
永田 崇
ながた たかし
鶴田 慎
つるた しん
小林 和貴
こばやし かずき
仲嶺 澪
なかみね みお
井上 剛
いのうえ つよし