整形外科
施設認定
- 日本整形外科学会専門医研修施設
- 日本脊椎脊髄病学会脊椎脊髄外科専門医基幹研修施設
- 日本脊椎脊髄病学会椎間板酵素注入療法実施可能施設
当科について
整形外科とは人が立ち、歩き、手を使うのに必要な運動器のさまざまな障害に対応する科です。
具体的には四肢の関節の障害(変形性関節症や関節リウマチ、軟骨、靭帯損傷など)、骨の障害(骨折、骨粗しょう症など)、脊椎の障害(腰椎椎間板ヘルニア、頸椎症など)末梢神経の障害(肘部管症候群、手根管症候群など)、軟部組織の障害(スポーツによる筋腱の損傷、軟部腫瘍など)が主に治療の対象となっており非常に幅の広い分野です。当院では脊椎疾患や外傷外科を専門にする医師がおり、多くの脊椎疾患、外傷疾患の患者さまが保存治療や手術治療を受けておられます。
脊椎外来
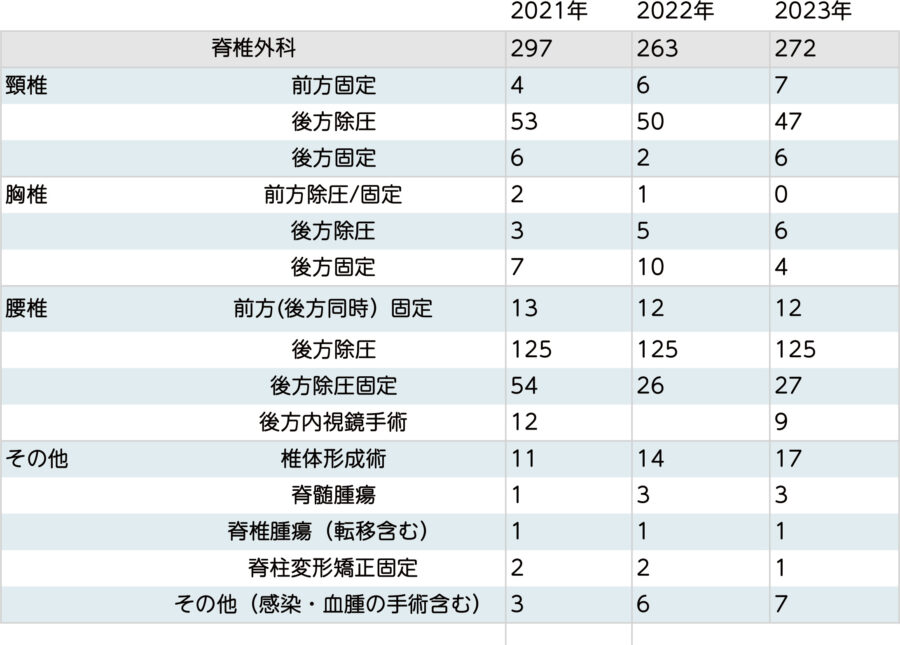
高齢化社会とともに年々脊椎の病気を持つ患者さまは増えております。2005年に大阪市立総合医療センターで数多くの脊椎手術を手掛けた松田英樹医師が当院に赴任されてから脊椎外科の専門診療を開始し、脊椎外科手術に積極的に取り組んでおります。なかでも顕微鏡を用いた、各種の特殊なレトラクターを使い分けて行う低侵襲手術が特徴です。個々の症例をグループ全体で検討を行い治療法を決定しています。2021年度の脊椎手術件数は273例でした。
低侵襲手術を行うために重要なことはまず正確な診断を行うことです。当院では画像診断の際に高解像度のMRIやCTの多面的再構成像を用いています。
一般的に内視鏡下手術が低侵襲手術の代表として扱われておりますが後方からの手術では通常筒型の開創器を挿入して行います。われわれはこれと同様の筒型の開創器を用いて手術用顕微鏡下に覗き込んで行っており、手術創のアプローチ、展開の侵襲は内視鏡で行うのと同等といえます。むしろ顕微鏡で行う方が直視下に拡大して立体視できるため解剖学的3次元把握が容易となります。低侵襲手術手技の鍵となるのは小切開で術野を確保できる開創器にあると考えており様々な手術部位や術式に対応できるよう筒型開創器以外にも最適な開創器を使い分けて低侵襲手術を実施しています。その結果として患者さまの術後の回復も早く、長期的な症状の改善が期待できます。
また低侵襲手術のみでは対応できないような、脊椎の支持機構が破綻した疾患、たとえば高度な脊椎すべり症、脊柱変形、脊椎腫瘍、脊椎骨折などに対しては個々の症例に応じた脊椎の矯正および脊椎固定術による脊椎再建術を行っています。
当科で行われている主な脊椎手術
低侵襲手術
-
腰椎顕微鏡下片側進入両側除圧術 (腰部脊柱管狭窄症など)
-
顕微鏡下椎間板後方摘出術 (腰椎椎間板ヘルニア)
-
腰椎顕微鏡下外側開窓術 (腰椎椎間孔狭窄など)
-
頸椎顕微鏡下椎間孔拡大術 (頸椎症性神経根症、頸椎椎間板ヘルニアなど)
-
胸椎顕微鏡下片側進入両側除圧術 (胸椎後縦靭帯骨化症、黄色靭帯骨化症など)
-
椎体形成術 (骨粗鬆症性椎体骨折など)
-
腰椎内視鏡下後方椎間板摘出術
中侵襲手術
-
頸椎片開き式椎弓形成術 (頸椎症性脊髄症、後縦靭帯骨化症など)
-
脊髄腫瘍摘出術
脊椎固定術
-
上位頸椎固定術 (環軸椎亜脱臼など)
-
頸椎前方固定術 (頸椎椎間板ヘルニアなど)
-
胸椎、腰椎前方除圧固定術 (脊椎カリエスや化膿性脊椎炎、骨粗しょう症性椎体骨折など)
-
腰椎側方進入前方固定(LIF)
-
腰椎後方椎体間固定術 (腰椎すべり症、腰椎分離症など)
-
骨粗鬆症性椎体圧潰に対する前方椎体置換術
関節外来
膝関節・股関節
骨や関節、筋肉、神経などが衰えて「立つ」「歩く」といった動作が困難になり、要介護や寝たきりになってしまうというロコモティブシンドローム(運動器症候群)が近年、問題となっています。原因としてはバランス能力の低下、骨粗鬆症や変形性関節症などの骨関節の疾患が挙げられます。また、要支援・要介護となった原因疾患を調べてみると脳血管疾患、認知症、衰弱についで関節疾患、骨折となっています。自立生活が不能となる原因の約1/5は関節疾患であり、特に膝関節疾患の割合が高くなっています。
高齢化社会においては、関節疾患に対して人工関節置換術が普及しており、安定した成績が認められます。人工関節置換術は、関節の傷んでいる部分を取りのぞき、金属やポリエチレンなどでできた人工の関節に置きかえる手術です。関節の痛みの原因となるものをすべて取りのぞくので、他の治療法と比べると「痛みを取る」効果が大きいのが特徴です。現在使用されている人工関節の耐久性は、患者さまの状態にもよりますが約20~25年といわれています。長い人生の中では、消耗した人工関節部品に対して再度手術をして人工関節を入れ替える必要が出てきます。そのため、これまでは60歳以上の比較的高齢の方に対して行う手術とされてきました。しかし、最近では患者さまの価値観やQOL(クオリティ オブ ライフ=生活の質)が尊重されるようになり、50歳代でもより快適な生活をおくるための一手段として、人工関節を選ばれる方も増えています。
当科では、日本人工関節学会認定医が人工関節置換術(膝、股関節)を行っています。
人工股関節置換術(THA)とは
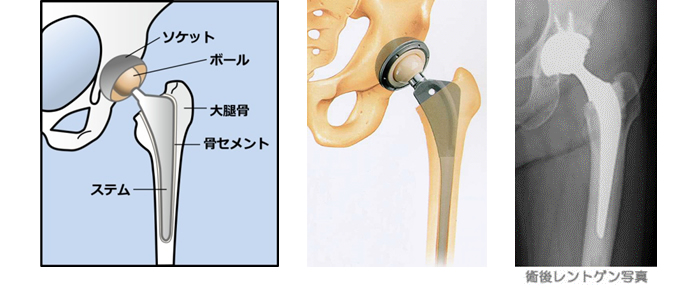
人工股関節置換術は変形した骨を切除して人工の関節に置き換える手術です。人工股関節はカップ(骨盤側の受け皿)、ボール、ステム(大腿骨側の固定部分)からできていて、股関節の痛みを軽減する効果があります。骨への固定はセメントを用いる方法と用いない方法があり、骨の状態に応じて使い分けています。摺動部分には摩耗に対して有利であるセラミックを用い、長期間の使用に耐えられるようにと考えています。
しかし、長期間の使用による摩耗などの原因によって人工股関節がゆるんでくる場合があります。そのような時には人工股関節の入れ替え手術(再置換術)が必要となります。
当院のTHAの特徴
低侵襲手術(MIS: Minimally Invasive Surgery)と前方アプローチ(DAA: Direct Anterior Approach)
当院では従来に比べて小さな皮膚切開で手術を行う低侵襲手術法(MIS)を行っています。この手術法では単に皮膚切開が小さいだけではなく、腱や筋肉の切開も少なくすることができます。したがって、手術後の回復も早く、早期からリハビリテーションを行うことができます。術後2日目から車いすに乗る練習が始まり、続いて歩行練習に移ります。当院ではリハビリテーションを行う病棟がありますので、退院後の日常生活や仕事が心配なく行えるよう術後3週間のリハビリテーションプログラムを組んでいます。 また著明な変形がなければMISの中でも特に筋肉や腱を切らないで手術が行える前方アプローチ(DAA)を用いて手術を行っています。DAAでは術後疼痛が少ない、手術した脚で踏ん張りやすいなどのリハビリテーション的なメリットの他に、脱臼しにくいというメリットもあります。
脱臼に対する対策:Dual Mobility Cup
人工股関節置換術において脱臼は大きなトラブルのうちの一つです。脱臼に対する対策としては手術法の工夫、的確なインプラントの設置、患者さまへの生活指導などが行われています。当院ではさらに脱臼しにくい構造を持ったインプラントを使用することによって、より安全な人工股関節を目指しています。
Dual Mobility Cupは1975年にフランスで開発されたシステムで大きい摺動部と小さい摺動部を持つことによって可動域が大きくなり、脱臼しにくくなっています。当院では主として脱臼のリスクが高いと考えられる患者さまに使用しています。
二つの摺動部を持つので可動域が広く脱臼しにくい
人工膝関節置換術(TKA)とは
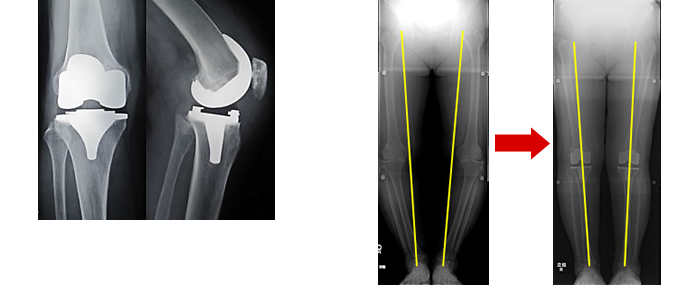
変形性膝関節症、関節リウマチなどの進行した膝関節障害に対して、変性した大腿骨と脛骨の骨軟骨を切除し、金属やセラミック製の人工関節コンポーネントを設置し、拘縮した軟部組織のバランスを調整し、下肢のアライメントを矯正する手術です。
当院のTKAの特徴
- 低侵襲(MIS)手術、トランサミンの使用によって術中出血を極力抑えた手術となっていますので、自己血輸血は不要となっています。
- 術後の痛みが少ない:麻酔科管理による硬膜外や大腿神経ブロック、術後の関節内注射(カクテル療法)を併用することにより、従来と比べて術後の疼痛は極めて少なく、これによりリハビリの介入がスムーズになっています。術後3週間での退院を目安にリハビリを進めています。
- 患者さまの年齢、ADL、ニーズを考慮し、それに合わせたインプラントの選択(セラミック、PS、CS、拘束型インプラントなど)を行っています。
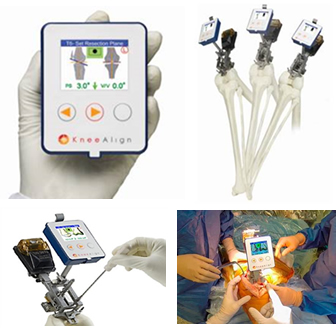
- 最新医療としてナビゲーションシステムを用いたより正確なインプラントの設置を行っています。
全人工膝関節置換術の簡易ナビゲーションシステム
- ジンマー・バイオメット社の「KneeAlign2」は、手術時に膝に取り付け、上下左右に動かすだけという簡易な作業で、内蔵の高感度IMU(慣性計測装置)が骨の軸を把握し骨を切る最適な角度を割り出す、小型でシンプルな人工膝関節置換術用ナビゲーションシステムです。
- 術前に追加のX線画像、MRI画像、CT画像撮影が不要です。
- 従来品の大型ナビゲーション(CAS)ように外部機器と接続することなく、手術中に豊富なデータがこの手のひらサイズの機器から得られます。
肩関節外来
肩関節疾患の多くは、以前は「五十肩」と診断されてきましたが、MRI等の検査機器の発達に伴い、腱板断裂、インピンジメント症候群、拘縮肩といった様々な病態があることが分かってきました。また、技術の進歩により手術法も従来の切開手術から関節鏡を用いた低侵襲な治療(肩関節鏡視下手術:水を流しながらカメラで肩関節の中を覗いて処置する手技)が行われるようになってきております。
代表的な肩関節疾患と治療方針
腱板断裂
腕を上げる動作には肩甲骨と上腕骨をつないでいる腱板が重要な役割を担っています。腱板断裂とは、この重要な腱が断裂してしまったもので、40歳以降に多く、腕を上げる動作がしにくくなったり、上げ下ろしの時にひっかかり感や痛みを認めたりします。注射やリハビリ等の治療を約3ヶ月間行っても治らない場合は、関節鏡を用いて断裂した腱板を修復する手術が必要となる場合があります。腱板断裂が自然と修復される事はありません。
インピンジメント症候群
腱板断裂を引き起こす予備軍の症候群で、インピンジメントとは衝突を意味します。腕を上げる動作やねじる動作で、肩甲骨と上腕骨の骨同士の衝突と痛みを認め、骨の棘ができてしまいます。注射やリハビリ等の治療が無効な場合、肩関節鏡視下手術で衝突する余分な骨の棘を切除したり、炎症性の膜を取り除いたりするクリーニング手術が有効です。
拘縮肩
拘縮肩とは狭い意味での五十肩であり、肩の痛みと肩の動きの制限を主な症状とします。一般的には明らかな誘因なく徐々に疼痛(特に夜間痛)が出現し、その後に動きの制限が起こってきます。注射やリハビリ等の治療で改善する場合が多いですが、約3ヶ月間行っても治らない場合や早期の治療を希望される場合は、サイレント・マニピュレーション(外来にて局所麻酔を用いて、徒手的に肩関節の関節包を広げて可動域を獲得する手技)や、肩関節鏡視下手術で肩の動きを制限している関節の袋を広げることが有効です。関節の袋が広がると、肩の動きの改善とともに夜間痛を中心とした肩の痛みからも解放されます。
石灰沈着性腱板炎
何らかの負担や、外傷が契機となり腱板内の炎症が石灰化し腱板内の圧が上がる事により強烈な痛みを引き起こします。注射で90%の方はよくなりますが、10%の方は症状が慢性化します。
変形性肩鎖関節症
鎖骨と肩甲骨の間の関節が変性する事により肩の痛みを引き起こします。MRIや触診で診断することができます。肩鎖関節の炎症が収まると痛みは消失しますが、変形が高度な場合や疼痛が持続する場合は鏡視下で肩鎖関節の処置をする事により治療する事ができます。
肩鎖関節脱臼症
転倒などで鎖骨と肩甲骨をつないでいる靱帯が破綻する事により鎖骨が上に跳ね上がります。装具療法などで経過をみる事が多いですが、跳ね上がりが高度な場合や症状が持続する場合手術となります。
反復性肩関節脱臼
転倒やスポーツ中の外傷などを契機として肩関節の脱臼が起こり、それが癖になって何度も肩が外れるようになってしまった状態を言います。肩関節の安定性に関わっている靭帯が骨から剥がれたり裂けたりしている場合が多く、自然には治りにくいために繰り返し起こりやすくなり、肩関節の完全な安定化には肩関節鏡視下手術でこの靭帯の修復を行うことが必要です。骨欠損が少ない場合や、通常の日常生活に復帰する場合は関節鏡での手術で対応できますが、関節鏡手術での再発例や、骨欠損が大きい場合、コンタクトスポーツに復帰する場合は肩甲骨や腸骨を用いた骨移植を行い、脱臼を予防します。
変形性肩関節症
肩関節の軟骨がすり減ってしまい、骨同士がこすれる状態になっています。程度が軽い場合は、傷んだ軟骨や炎症部分を取り除いたりする関節鏡視下手術が有用ですが、程度が高度な場合は、人工関節置換術の適応となり、切開手術による治療が非常に有効となります。
以上、代表的な肩関節疾患と治療方針を紹介させていただきましたが、肩の症状でお悩みの方は遠慮せず、お気軽に受診してください。
実績
年間手術件数
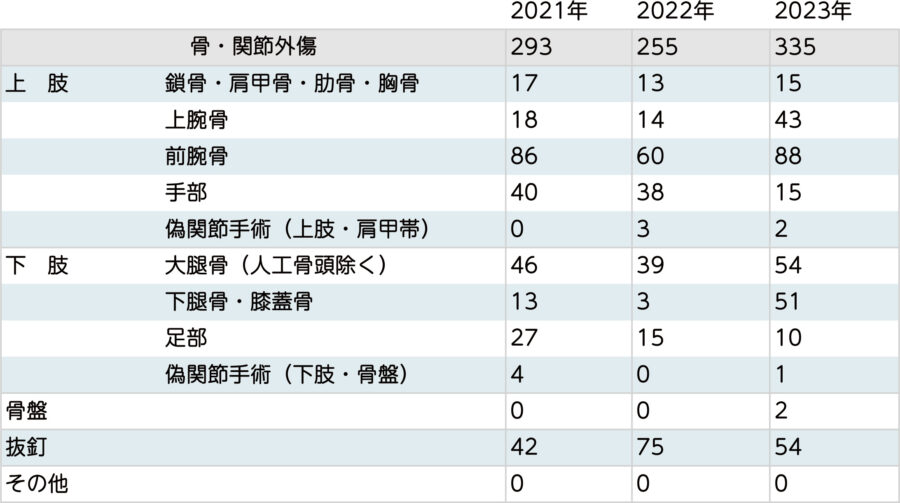
骨・関節外傷
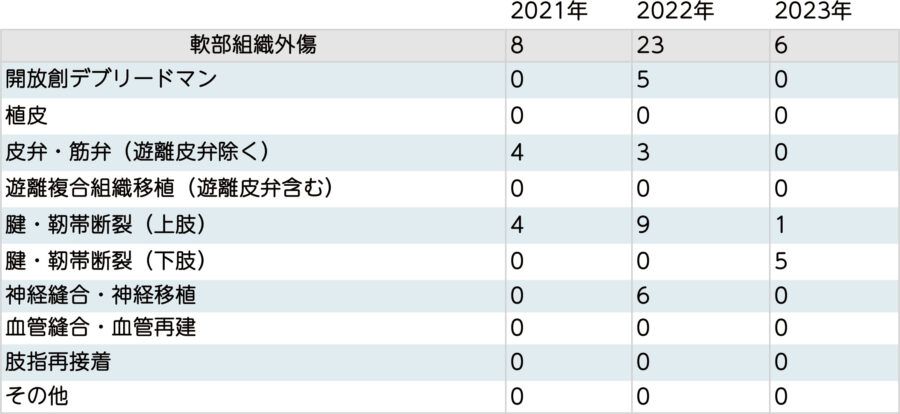
軟部組織外傷
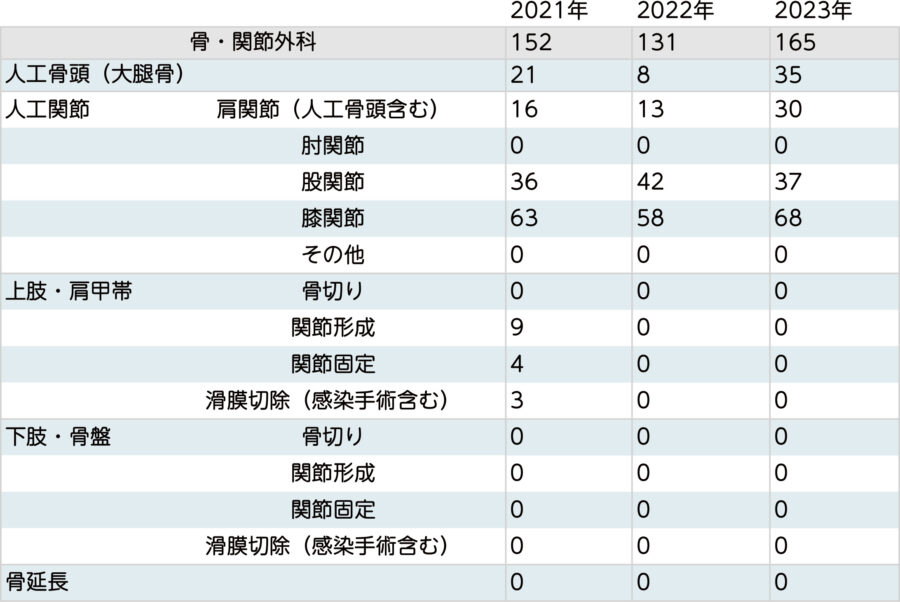
骨・関節外科
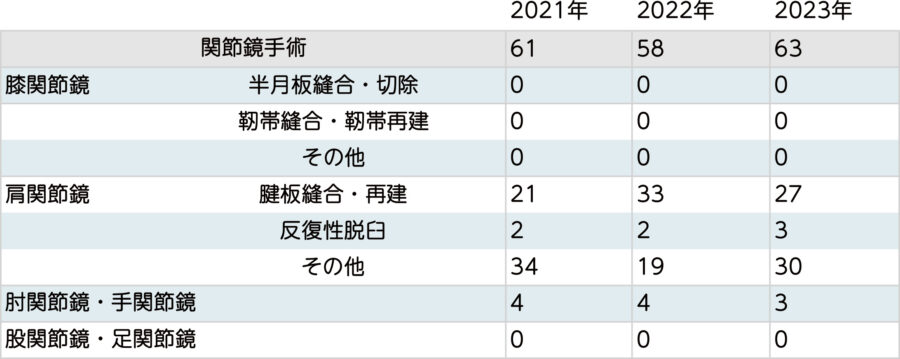
関節鏡手術
脊椎外科
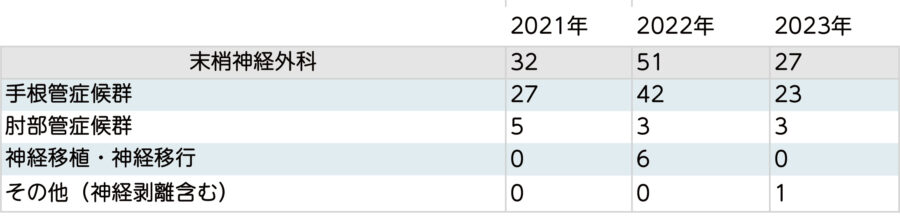
末梢神経外科
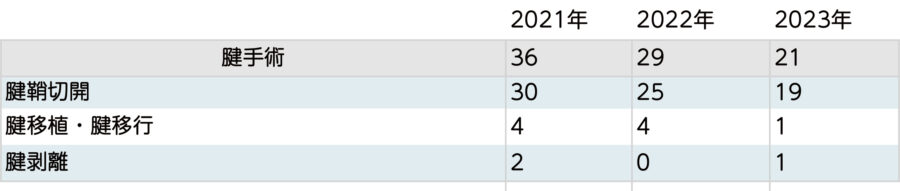
腱手術
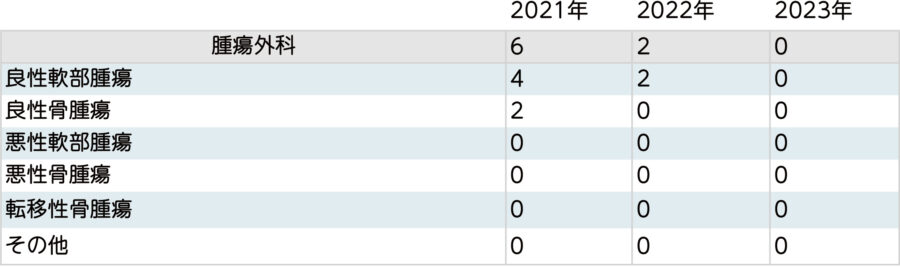
腫瘍外科
診療スケジュール
昼診
※予約制
14:00~
(受付 13:00-16:00)
夜診
18:00~
(受付 16:00-19:30)
|
月 |
火 |
水 |
木 |
金 |
土 |
| 朝診 |
1診 |
兼松脊椎 |
高橋 脊椎 |
兼松予約制
脊椎 |
中島 |
中島 |
1,3週
千葉
2,4,5週
高橋※高橋(脊椎) |
| 2診 |
森川 |
担当医 |
加藤 |
永澤 |
前野 |
1,2,3,4週
加藤
5週
杉本 |
| 3診 |
山下 |
秋野 |
平川 |
山下 |
平川予約診 |
秋野 |
| 4診 |
河野脊椎 |
- |
楊膝・股関節 |
- |
- |
- |
| 昼診※予約制 |
1診 |
楊予約診
膝・股関節 |
- |
高橋予約診
脊椎 |
河野予約診
脊椎 |
遠山
(15:00~17:00)予約診
手外科 |
- |
| 夜診 |
1診 |
- |
担当医 |
- |
担当医 |
- |
- |
| 2診 |
- |
担当医 |
- |
担当医 |
- |
- |
2025.4.1.現在
脊椎外来のお知らせ
昼診
※予約制
14:00~
(受付 13:00-16:00)
|
月 |
火 |
水 |
木 |
金 |
土 |
| 朝診 |
1診 |
兼松 |
高橋 |
兼松予約制
|
- |
- |
2,4,5週
高橋 |
| 4診 |
河野 |
|
|
|
|
|
| 昼診※予約制 |
1診 |
- |
- |
- |
河野 |
- |
- |
| 2診 |
- |
- |
高橋 |
- |
- |
- |
2025.4.1.現在
関節外来のお知らせ
|
月 |
火 |
水 |
木 |
金 |
土 |
| 朝診 |
9:00~
(受付7:00-12:00) |
- |
- |
楊 |
|
- |
- |
| 昼診※予約制 |
14:00~
(受付13:00-16:00) |
楊 |
- |
- |
- |
- |
- |
2025.4.1.現在
担当医師のご紹介
- 資格
- 日本整形外科学会整形外科専門医
- 日本整形外科学会認定リウマチ医
- 日本整形外科学会認定脊椎脊髄病医
- 日本脊椎脊髄病学会認定脊椎脊髄外科指導医
- 日本脊椎脊髄病学会脊髄モニタリング認定医
- *臨床研修指導医
- 学会役員
- 中部日本整形外科災害外科学会評議員
- 大阪公立大学臨床教授
- 資格
- 日本整形外科学会整形外科専門医
- 日本人工関節学会認定医
- *臨床研修指導医
- 資格
- 日本専門医機構認定整形外科専門医
- 日本脊椎脊髄病学会・日本脊椎脊髄外科学会脊椎脊髄外科専門医
- 日本脊椎脊髄病学会認定脊椎脊髄外科指導医
- 日本整形外科学会認定脊椎脊髄病医
- *臨床研修指導医
- 資格
- 日本専門医機構認定整形外科専門医
- 日本脊椎脊髄病学会・日本脊椎脊髄外科学会脊椎脊髄外科専門医
- 日本脊椎脊髄病学会認定脊椎脊髄外科指導医
- 日本整形外科学会認定脊椎脊髄病医
- 日本整形外科学会認定スポーツ医
- *臨床研修指導医